Définition du kératocône
« Le kératocône est une dystrophie cornéenne idiopathique caractérisée par une ectasie et un amincissement progressif non-inflammatoire de la cornée »

Anatomie de l’oeil
Autrement dit, le kératocône est une maladie de la cornée qui va lentement passer d’une forme grossièrement sphérique à une forme très irrégulière et amincie d’allure conique (ectasie vers l’avant). Il s’ensuit une dégradation de la vision.
 Amincissement de la cornée |  Bombement conique de la cornée |
Il est précisé qu’il s’agit d’une dystrophie car elle touche les deux yeux et survient de façon très progressive avec, semble-il, un support génétique latent.
C’est une maladie idiopathique, c’est-à-dire sans cause reconnue actuellement. L’hypothèse principale repose sur la possibilité d’une dégradation excessive et anormale du collagène (molécule majoritaire de la cornée constituant la trame du tissu cornéen).
L’atteinte est non-inflammatoire, c’est-à-dire sans rougeur ni douleur de l’œil.
Connu depuis près de trois siècles, le kératocône reste un challenge car il n’a toujours pas livré clairement le secret de sa physiopathologie.
Généralement, le diagnostic est porté par l’ophtalmologiste qui constate une baisse de la vision non corrigible par les verres de lunettes, une topographie de la cornée anormale, un astigmatisme irrégulier. Parfois, c’est lors d’un bilan en vue d’une chirurgie de la myopie qu’est décelée la maladie, souvent jusqu’alors méconnue car présente à un stade encore trop fruste.
Les premiers symptômes sont :
- Une myopie et/ou un astigmatisme anormalement évolutifs
- Une vision mal corrigée par les lunettes
- Des difficultés d’adaptation aux lentilles
- Des difficultés pour la conduite nocturne
- Une fatigue visuelle, des maux de tête

Quatre stades cliniques distincts, sont classiquement distingués. Ils permettent de positionner les patients dans le cadre habituel de l’évolution de la maladie :
- Le stade infra-clinique ou latent : Absence de signe clinique et fonctionnel.
- Le stade fruste : Présence de signes cliniques fins sans retentissement fonctionnel.
- Le stade avéré : Tableau clinique marqué avec retentissement fonctionnel.
- Le stade compliqué : Evolution péjorative de la vision malgré une bonne prise en charge, impliquant souvent la réalisation d’une greffe de cornée.
Les facteurs de risques associés au kératocône
Certains facteurs ont été retenus comme associés à un risque plus important de développer un kératocône :
- Les antécédents familiaux de kératocône sont retrouvés chez environ 20 % des patients.
- La présence d’un terrain allergique (atopie) est retrouvée chez près de 50% des patients.
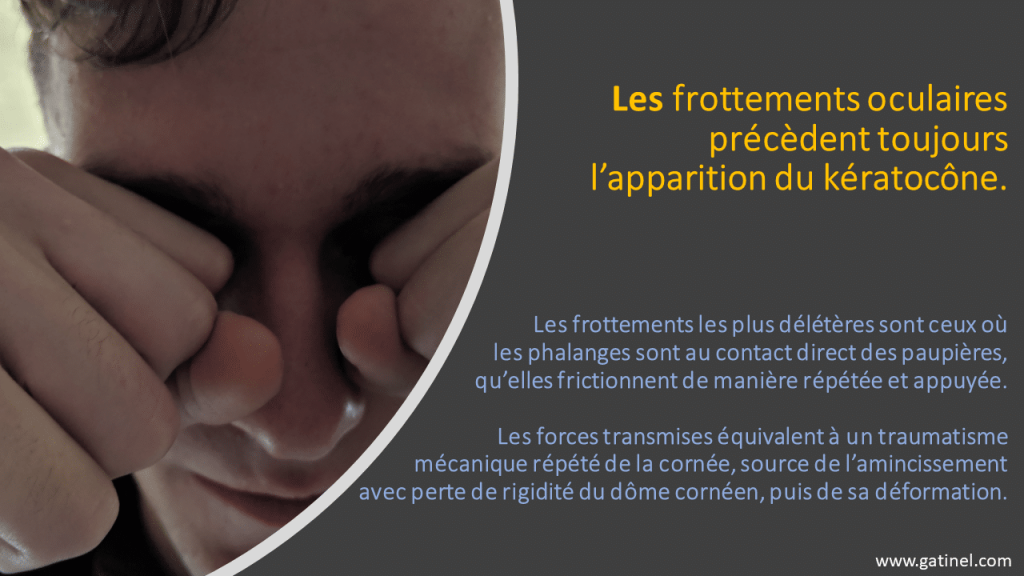
- Le frottement régulier des yeux a été identifié comme délétère.
- La présence d’une maladie générale du collagène est rarement retrouvée.
- Un nouveau marqueur, appelé hystérésie cornéenne, analyse la visco-élasticité cornéenne et permettrait le dépistage des kératocônes frustes. Cet outil innovant donnerait la possibilité d’évaluer simplement la nature du collagène de la cornée. Si l’hystérésie cornéenne est faible, la cornée est dite « molle » et serait ainsi plus à risque de développer un kératocône.
Les moyens thérapeutiques
Les lunettes
C’est le premier équipement optique proposé pour les formes débutantes dont l’astigmatisme myopique n’est pas trop important, asymétrique et irrégulier.
Les lentilles de contact
C’est l’arme de choix pour la majorité des patients atteints de kératocône. L’adaptation est cependant délicate voire impossible dans certains cas. Il vaut mieux demander à voir un spécialiste de l’adaptation en lentilles (contactologue) et si possible en lentilles pour kératocône.
Lentille de contact rigide
L’avantage de la lentille de contact par rapport aux lunettes est lié à l’interface qu’elle crée avec le film lacrymal. Cette dernière permet de gommer une grande partie des irrégularités de la cornée. Les lentilles rigides sont beaucoup plus efficaces mais plus complexes à adapter. Parfois, afin de stabiliser la lentille sur le cône, il est utile de superposer une lentille rigide par dessus une lentille souple (système Piggyback). Lorsque la lentille n’est pas ou plus tolérée, il est licite de proposer une alternative chirurgicale.
Pour information, le kératocône fait partie des rares cas de prise en charge partielle du coût des lentilles par la sécurité sociale (conformément au TIPS). Celle-ci est de 39,35 euros par œil et par an. Les conditions de remboursement des lentilles par les caisses complémentaires dépendent du contrat que vous avez choisi.
Afin de permettre aux patients de trouver facilement un ophtalmologiste « contactologue » de proximité, la SFOALC (Société Française des Ophtalmologistes Adaptateurs de Lentilles de Contact) a proposé à ses adhérents de participer à un « réseau du kératocône ». L’idée étant de créer un maillage de spécialistes du kératocône équitablement répartis dans toutes les régions françaises.
Le crosslinking du collagène cornéen
Ce traitement est capital pour éviter, ou limiter le risque, d’aggravation des formes précoces avec baisse d’acuité visuelle et recours à des traitements chirurgicaux : greffe de cornée notamment.
Le crosslinking du collagène cornéen a pour but de « rigidifier » une cornée biomécaniquement instable. Si le mécanisme d’action du crosslinking n’est pas complètement élucidé, le principe repose sur un « pontage » biochimique photo-induit des fibres de collagène.
Réticulation des fibres de collagène qui aboutit à la formation de ponts intra et inter fibrillaires.
La technique standard repose, après « grattage » des couches de la surface de la cornée, sur l’instillation de riboflavine (Vitamine B2) pendant 30 minutes, suivie d’une irradiation par des UV-A à une fluence de 3 mW/cm² pendant 30 minutes.
Crosslinking du collagène cornéen.
Les indications du crosslinking ne concernent que le kératocône évolutif. Il n’est pas réalisé systématiquement en l’absence de progression avérée, sauf chez l’enfant où le risque d’aggravation rapide est important.
Les résultats sont concordants dans la littérature et rapportent une stabilisation de la maladie dans près de 90% des cas. Un certain nombre de patients peut cependant voir son kératocône continuer d’évoluer malgré le traitement.
Bien qu’efficace, le crosslinking n’est pas dénué de complications. La plupart de ces complications sont dues à la phase initiale de la procédure chirurgicale qui consiste à gratter la surface de la cornée. Cette abrasion épithéliale cornéenne mécanique est à l’origine d’une part de phénomènes douloureux pendant 1 à 3 jours, temps de la repousse des couches de surface et, d’autre part, des phénomènes cicatriciels et infectieux. A la fin de la procédure, une lentille de contact souple thérapeutique est souvent mise en place à visée antalgique anti-douleur et laissée 48 heures.
L’association du crosslinking à d’autres procédures est possible.
Enfin, d’autres approches du crosslinking sont en évaluation pour limiter les complications : CXL transépithélial ou iontophorèse pour éviter le grattage de la cornée et donc la douleur et le risque cicatriciel postopératoire, ou le crosslinking accéléré pour raccourcir la durée opératoire.
Les anneaux intra-cornéens
Les anneaux intra-cornéens sont des petits segments d’anneaux semi-circulaires rigides en PMMA (plastique). Leur place dans la prise en charge thérapeutique se situe entre l’échec de l’adaptation en lentille et le recours à la greffe de cornée. Ils sont posés pour le kératocône depuis 1997.
Taille des INTACS
Introduits dans l’épaisseur même de la cornée, les anneaux intra-cornéens ont pour vocation de la renforcer. Bien positionnés, ils permettent de retendre la cornée centrale. L’importance et l’irrégularité de l’astigmatisme cornéen sont ainsi diminuées. Deux modèles essentiellement sont commercialisés : les INTACS (KeraVison, USA) et les anneaux de Ferrara (Mediphacos, Brésil).

Une paire d’anneaux est généralement placée en moyenne périphérie de la cornée. Le centre de la cornée est donc totalement préservé. Leur épaisseur est environ égale à la moitié de l’épaisseur cornéenne normale. Ils sont introduits lors d’une courte intervention chirurgicale. Un tunnel cornéen est disséqué soit avec un instrument mécanique calibré soit à l’aide du laser femtoseconde. Les anneaux sont mis en place très simplement dans les canaux préalablement disséqués. L’intervention est par ailleurs considérée comme réversible. La position des anneaux est importante : posés trop profondément ils sont d’introduction dangereuse, posés trop superficiellement ils sont peu efficaces.
Le résultat est en général bon si l’indication est bien posée. La prédictibilité est cependant moyenne car chaque patient présente un cas de figure différent. Ce résultat ne s’évalue véritablement que 6 mois après l’intervention car la cornée kératocônique mise en tension par les anneaux met longtemps à se stabiliser. Ensuite, soit le résultat est compatible avec une adaptation en lunettes ou lentilles satisfaisante, soit le résultat est insuffisant et les anneaux seront simplement retirés en même temps que sera réalisée une greffe de cornée.
Certaines contre-indications sont à connaître :
- Cicatrice dans la zone centrale de la cornée.
- Épaisseur cornéenne de la moyenne périphérie insuffisante (< 450 microns).
- Kératométrie moyenne centrale excessive (> 55 Dioptries) = cornée trop bombée.
Depuis près de 10 ans de développement, seules quelques rares complications ont été décrites : invasion épithéliale, infection, extrusion des anneaux, perforation cornéenne.
L’utilisation judicieuse des anneaux intra-cornéens est utile à un stade avancé de kératocône, elle permet souvent de retarder l’heure de la greffe de cornée.
Les greffes de cornée
Le principe de la greffe de cornée est simple. Il s’agit d’échanger la partie centrale de la cornée malade par la même partie de la cornée saine d’un donneur décédé. Le prélèvement, la conservation et la délivrance des greffons sont très strictement codifiés. La greffe de cornée est un geste chirurgical à présent bien maîtrisé. Les kératocônes représentent environ 1/3 des indications de greffes de cornées. Seuls les patients dont l’acuité visuelle est insuffisante avec des lentilles de contact sont inscrits sur la liste d’attente pour un greffon cornéen.
La première étape est l’inscription sur la liste des patients à greffer. L’attente dépend du nombre de cornées prélevées et de la demande pouvant varier considérablement d’un centre hospitalier à l’autre. Une batterie de tests est réalisée sur le greffon et sur le patient qui reçoit le greffon de façon à écarter le risque de transmission de maladies infectieuses. Cette période de validation est dite de quarantaine. Une fois l’inscription enregistrée, le patient doit rester contactable car l’opportunité d’un greffon est possible à tout moment. Une consultation en vue de l’anesthésie générale est organisée et un document de consentement éclairé doit être signé après explications par le chirurgien. En cas d’appel, le délai de prise en charge est de quelques jours.
Le jour « J », le patient arrive à jeun. Le geste chirurgical est bien codifié. Il dure entre 1 heure et 1h30 selon la technique. Une ou deux nuits d’hospitalisation sont en général nécessaires. Un arrêt de travail d’un mois est souvent prescrit. Un traitement antibiotique et anti-inflammatoire est prescrit en collyres à dose dégressive pour une durée de 3 à 12 mois selon la technique.
Il existe plusieurs variantes chirurgicales : la greffe peut remplacer toute l’épaisseur de la cornée soit garder la partie la plus profonde. (Cf. anatomie de la cornée). On parle de greffe transfixiante lorsque toute l’épaisseur de la cornée est remplacée, de greffe lamellaire antérieure lorsqu’il s’agit uniquement de la partie externe de la cornée qui est greffée et l’on parle de greffe lamellaire antérieure profonde (ou pré-descemétique) lorsque toute la cornée est greffée sauf sa couche la plus postérieure (membrane de Descemet + couche endothéliale). L’endothélium est un élément clé pour la greffe de cornée car il assure la transparence du greffon grâce à un contingent de cellules qui ne peuvent se renouveler. Si il est altéré la cornée ne sera jamais transparente.

Anatomie de la cornée
- Epithélium au contact du film lacrymal
- Membrane de Bowman, zone d’encrage de l’épithélium
- Stroma cornéen composé de plus de 300 lamelles de collagène empilées
- Membrane de Descemet qui permet l’encrage de l’endothélium
- Endothélium, tourné vers l’intérieur de l’œil

- Greffe de cornée lamellaire antérieure
- Greffe de cornée transfixiante
- Greffe de cornée lamellaire antérieure profonde (pré-descemétique)
L’avantage des greffes lamellaires et pré-descemétiques est qu’elles sont réalisées à globe fermé et donc avec un risque infectieux bien moindre. De plus elles présentent moins de risque de rejet car la partie endothéliale du patient n’est pas greffée. Un dernier avantage est que la couche endothéliale, qui n’est pas malade dans le kératocône, est préservée. Ce point assure une plus grande longévité au greffon puisque lorsqu’il est greffé l’endothélium présente environ deux à trois fois moins de cellules que pour un œil du même âge. Cependant, les greffes lamellaires antérieures donnent des résultats optiques peu satisfaisants et la greffe pré-descemétique est plus délicate à réaliser. Selon les cas, une greffe pré-descemétique n’est pas réalisable et sera convertie en greffe transfixiante.
C’est au chirurgien à choisir le type de greffe le plus adapté pour chaque patient.
Comme pour toute chirurgie il existe des risques opératoires que le chirurgien doit faire connaître à son patient. Ils sont assez faibles mais ils existent tout de même. Pendant la chirurgie, le centrage de la découpe est un moment clé car il va influencer la qualité de la vision. Le greffon d’un diamètre moyen de 8 mm est suturé minutieusement par 16 points de sutures séparés non-résorbables ou par un surjet unique dont la force est à doser avec soin.

Greffe de cornéeLes risques post-opératoires sont nombreux mais bien maîtrisés. Immédiatement après la greffe, il peut y avoir un défaut d’étanchéité nécessitant la repose d’un point. Pour les greffes pré-descemétiques, un défaut d’adhésion de l’endothélium au greffon peut nécessiter l’injection dans l’œil d’une bulle d’air. La cicatrisation de la surface oculaire (repousse de l’épithélium) se fait en quelques jours mais peut être retardée.
Le suivi post-opératoire est ensuite prévu presque tous les mois pendant 6 à 12 mois puis il est espacé régulièrement. La durée de vie du greffon dépend du risque de rejet de greffe, de la qualité initiale du greffon (densité de cellules), des complications inflammatoires et tensionnelles possibles. Le risque de rejet de greffe est d’autant plus grand que l’endothélium est greffé, que le sujet est jeune et que la greffe est de grand diamètre. Il est maximum la première année mais existe toute la vie. Pris à temps, un rejet de greffe peut être inhibé par des perfusions de cortisone à forte dose durant 3 jours. Pris trop tard il implique une nouvelle greffe. En moyenne un greffon transfixiant dure 20 à 30 ans. Un patient greffé très jeune peut donc avoir besoin de deux ou trois greffes par œil dans sa vie. Certaines complications sont à connaître suite à la greffe de cornée : la cataracte peut être induite par le stress chirurgical et par la prise prolongée de collyre à la cortisone, elle induit une baisse de vision que seule la chirurgie peut résoudre. Un glaucome secondaire lié aux mêmes paramètres peut survenir. Un traitement adapté par collyres, la diminution de la cortisone et éventuellement une chirurgie du glaucome permettent de stabiliser la situation. La méthode de greffe pré-descemétique réduit les risques de cataracte et de glaucome car c’est une chirurgie à œil fermé avec une corticothérapie plus courte.
Si les deux yeux sont à greffer, l’opération du deuxième œil n’est théoriquement possible qu’un an après celle du premier. Il en est de même en cas de rejet de greffe.
Les résultats visuels sont globalement bons (en moyenne 5/10) mais la rapidité de réhabilitation visuelle lente. Il faut compter 3 mois avant de retrouver une cornée transparente et au moins 6 mois, voire 1 an, avant de pouvoir débuter l’ablation sélective des points de suture. Cette étape permet d’ajuster l’astigmatisme et d’équiper le sujet soit en verres de lunettes soit en lentilles de contact à nouveau. Il existe quelques rares cas de récidives de kératocône sur le greffon (en moyenne 17 ans après la greffe).
Globalement, les résultats de la greffe de cornée sont très satisfaisants pour le kératocône et permettent une bonne qualité de vie aux patients au prix cependant d’une surveillance rigoureuse.